Piepkleine deeltjes die lijken op een bacterie zijn in staat om het immuunsysteem wakker te schudden, waardoor tumorcellen vatbaar worden voor antikankermedicijnen. Opvallend genoeg begon dit allemaal met een oud vaccin tegen tuberculose.
Op het eerste gezicht lijkt er weinig verband te zijn tussen een honderd jaar oud vaccin tegen tuberculose en een heel moderne manier om kanker te bestrijden. Toch liggen ze dichter bij elkaar dan je denkt. De connectie zit ‘m in ‘getrainde immuniteit’ – de relatief recente ontdekking dat ook ons aangeboren immuunsysteem een geheugen heeft.
Lange tijd was het geheugen van onze afweer alleen bekend van het adaptieve immuunsysteem; dat onthoudt kenmerken van ziekteverwekkers die eerder zijn langsgekomen, waardoor bij een nieuwe ontmoeting de afweerreactie meteen op gang komt. In 2011 publiceerde Mihai Netea, hoogleraar experimentele interne geneeskunde aan het Radboudumc, zijn ontdekking dat ook ons ‘primitieve’ aangeboren immuunsysteem een soort geheugen heeft. Dit wordt getrainde immuniteit genoemd. Het aangeboren immuunsysteem wordt als het ware in de startblokken gezet door een eerste infectie, waardoor bij een tweede infectie de respons sneller en krachtiger is. Onderzoekers van onder meer de Technische Universiteit Eindhoven en het Radboudumc hebben nu laten zien hoe je getrainde immuniteit kunt inzetten om tumoren vatbaar te maken voor immuuntherapie tegen kanker.
Nanobiologics
Willem Mulder, hoogleraar precision medicine aan de TU Eindhoven, werkt al langere tijd samen met Netea om te kijken of je getrainde immuniteit ook kunt gebruiken voor gerichte medische toepassingen. Mulders onderzoek richt zich op zogeheten nanobiologics; piepkleine deeltjes die zijn opgebouwd uit biologische componenten en die je in het lichaam kunt gebruiken om ziek weefsel zichtbaar te maken of geneesmiddelen op de juiste plek af te geven.
&feature=emb_logo
“Het begon allemaal toen Mihai me vroeg of we met onze nanobiologics ook getrainde immuniteit kunnen opwekken”, vertelt Mulder. Die vraag kwam voort uit lopend onderzoek in het lab van Netea naar de werking van het BCG-vaccin. Dat vaccin werd honderd jaar geleden ontwikkeld tegen tuberculose. Sindsdien is echter uit verschillende studies gebleken dat het vaccin een veel bredere bescherming biedt tegen verschillende ziekteverwekkers en dan vooral tegen virussen die luchtweginfecties veroorzaken. Deze extra werking is het resultaat van getrainde immuniteit. Het BCG-vaccin schudt het aangeboren immuunsysteem wakker, waardoor het alvast in de startblokken staat en veel sneller en sterker reageert als er een andere infectie opduikt.
Beschermend schild
“Wij willen die eigenschap van het immuunsysteem ook gebruiken voor andere toepassingen. Bijvoorbeeld bij de behandeling van kanker”, zegt Mulder. “We weten dat ons aangeboren immuunsysteem in eerste instantie tumoren juist beschermt. De immuuncellen nestelen zich rond de tumor als een soort schild. De tumor wordt ‘onzichtbaar’ voor onze afweer.” Dat klinkt tegenstrijdig. Het systeem dat ons lichaam moet beschermen tegen bedreigingen doet dus precies het tegenovergestelde. Maar het is hetzelfde mechanisme waardoor een embryo zich kan ontwikkelen in de baarmoeder. Een embryo is voor de helft lichaamsvreemd, want het bevat genetisch materiaal van de vader. Normaal gesproken zou het immuunsysteem van de moeder daarom een embryo aanvallen, maar dankzij dit beschermingsmechanisme wordt dat voorkomen. Mulder: “Helaas maken tumoren hier ook gebruik van, maar als we op de een of andere manier het immuunsysteem kunnen stimuleren om ‘alerte’ cellen te produceren die dat beschermende schild vervangen, dan is het immuunsysteem wel in staat om de tumorcellen te herkennen en uit te roeien.”
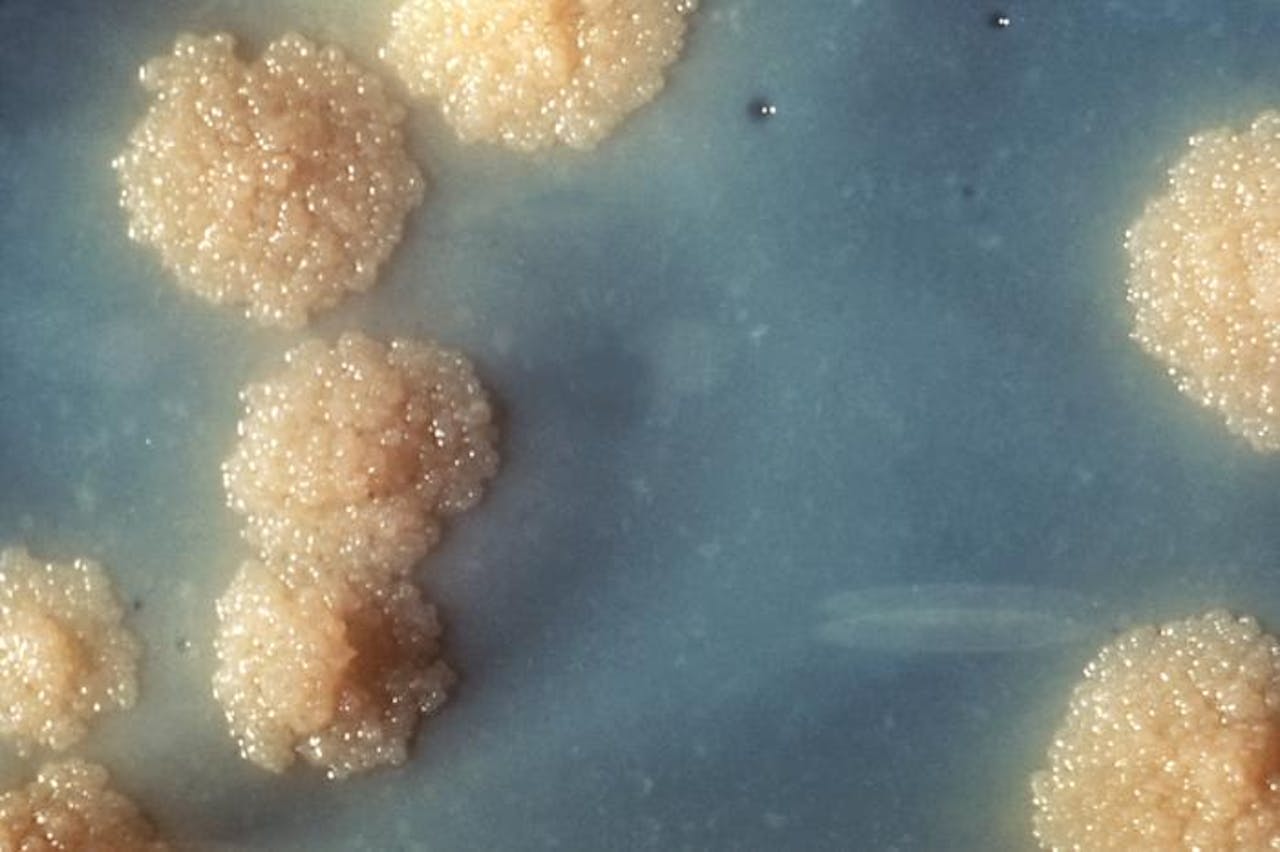
Gekweekte kolonies Mycobacterium tuberculosis, de bacterie die bij mensen tuberculose veroorzaakt. In het BCG-vaccin wordt een andere variant van de bacterie gebruikt, waar mensen niet ziek van worden maar die wel een reactie van het immuunsysteem opwekt.
CDC via Wikimedia Commons, publiek domeinOm die gewenste reactie te krijgen moet het immuunsysteem de nanobiologics van Mulder herkennen als een bedreiging. Daarom zijn ze gaan zoeken naar het kleinste onderdeel van het BCG-vaccin dat nog in staat is om getrainde immuniteit op te wekken. Ze kwamen uit bij muramyl dipeptide (MDP), een kleine streng aminozuren (de bouwstenen van eiwitten) die je bij bacteriën op de celwand vindt. Mulder: “Door MDP te verwerken in onze nanobiologics hebben we eigenlijk een soort kunstmatige mini-bacterie gemaakt. Voor het immuunsysteem zien onze deeltjes eruit als iets bacterie-achtigs, waardoor het wordt geactiveerd. Het grote voordeel van onze nepbacterie is dat je hier niet ziek van wordt en dat je de deeltjes gewoon via de bloedbaan kunt inbrengen.” Dat is belangrijk omdat de deeltjes via het bloed hun eigenlijke doel moeten bereiken: het beenmerg.
Alerte cellen
In het beenmerg worden namelijk continu nieuwe immuuncellen aangemaakt. “Dus dit is de plek waar onze deeltjes moeten ingrijpen om te zorgen dat de nieuw geproduceerde cellen van het aangeboren immuunsysteem meteen de juiste prikkels meekrijgen om alert te zijn”, legt Mulder uit. Hij en zijn collega’s brachten de deeltjes in bij muizen. Vervolgens zagen ze niet alleen de gewenste ophoping in het beenmerg, maar de deeltjes werden ook opgenomen door voorlopercellen waaruit de nieuwe immuuncellen ontstaan. Een eerste stap, maar hoe zorgt dat dan voor getrainde immuniteit in de nieuwe generatie immuuncellen?
“De voorlopercellen herkennen het MDP in onze deeltjes als een mogelijke bedreiging en die herkenning zet vervolgens een heel proces in gang waardoor in de nieuwe immuuncellen meteen alles op scherp staat. We zien ook dat de productie van immuuncellen omhoogschiet, maar dan alleen van immuuncellen die horen bij de aangeboren afweer. Onze deeltjes wekken een heel specifieke reactie op die echt hoort bij getrainde immuniteit.”
Sneller en sterker
Dat werkt ook door in de reactie van het immuunsysteem op een tweede, nieuwe ziekteverwekker. Mulder en zijn team behandelden muizen met de MDP-nanobiologics en de immuuncellen uit die muizen reageerden veel sneller en sterker op een ander bacterieel molecuul dan cellen uit onbehandelde muizen. Getrainde immuniteit opwekken met de nanodeeltjes kan dus. Maar werkt het ook om een tumor te bestrijden? “We besloten om onze aanpak te proberen in muizen met een type melanoom [agressieve huidkanker, red.] dat niet reageert op de immuuntherapie die bij andere vormen van melanoom wel goed werkt.”
Deze muizen kregen eerst de MDP-nanobiologics toegediend en daarna de immuuntherapie die nu al bij patiënten met andere vormen van melanoom wordt gebruikt. De resultaten waren glashelder, aldus Mulder. “De groei van de tumoren werd gestopt. Door getrainde immuniteit op te wekken, lukt het om ook bij deze onbehandelbare tumoren de directe omgeving zo te veranderen dat de tumor blootgesteld wordt aan de immuuntherapie.” Volgens Mulder bieden deze resultaten op twee manieren zicht op een betere behandeling van kanker.
Als eerste kan het percentage patiënten dat goed reageert op immuuntherapie worden verhoogd. “Immuuntherapie is ongelooflijk krachtig, maar het werkt lang niet bij iedereen. Door ook getrainde immuniteit op te wekken kunnen we wellicht bij meer patiënten succes boeken.” De tweede mogelijkheid betreft soorten tumoren die we nu nog als onbehandelbaar beschouwen, omdat geen enkele therapie er vat op krijgt. Wellicht dat ook die tumoren via getrainde immuniteit vatbaar worden voor andere behandelingen. Bewijs daarvoor moet nu komen uit klinisch onderzoek bij mensen. Dat vraagt een heel andere aanpak dan studies in het lab, ook wat betreft de financiering. Om die reden heeft Mulder een bedrijfje opgericht dat met deze resultaten verdergaat. “Natuurlijk is het nog een lange weg naar een echte toepassing bij kankerpatiënten, maar we hebben nu een goed uitgestippeld pad naar de eerste studies met proefpersonen.”
&feature=youtu.be

