Per jaar ontvangen 300.000 Nederlanders donorbloed. Vaak zijn dit mensen die voor kanker of bloedziekten worden behandeld, maar ook bij grote operaties of bij slachtoffers van ongevallen hebben mensen donorbloed nodig. De menselijke afweer kan daarbij een complicerende factor spelen.
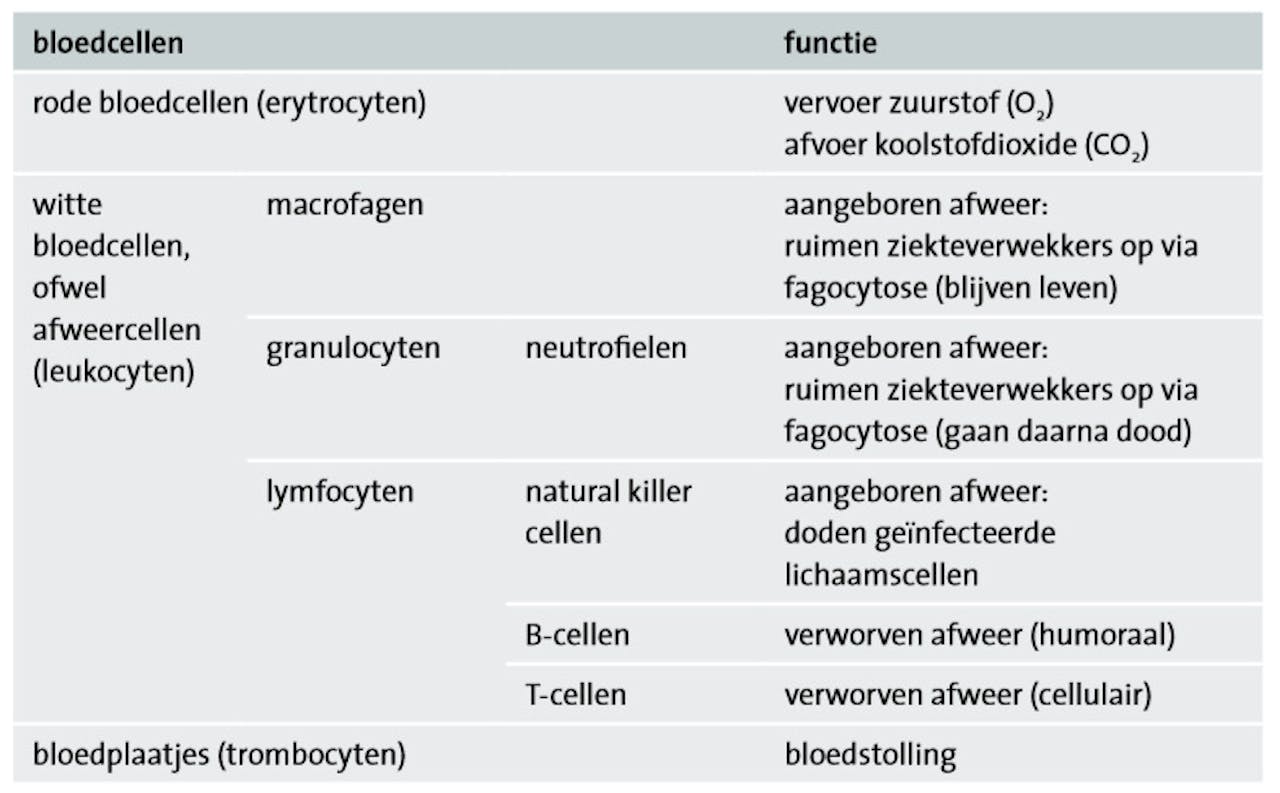
Bloed is een bijzonder complex onderdeel van het menselijk lichaam. Het bestaat voor ongeveer de helft uit plasma, een vloeistof met eiwitten, en voor de andere helft uit rode bloedcellen, witte bloedcellen en bloedplaatjes. De rode bloedcellen zorgen voor vervoer van zuurstof door het hele lichaam. Witte bloedcellen zijn onderdeel van het afweersysteem en de bloedplaatjes zorgen voor bloedstolling.
Bloedgroepen
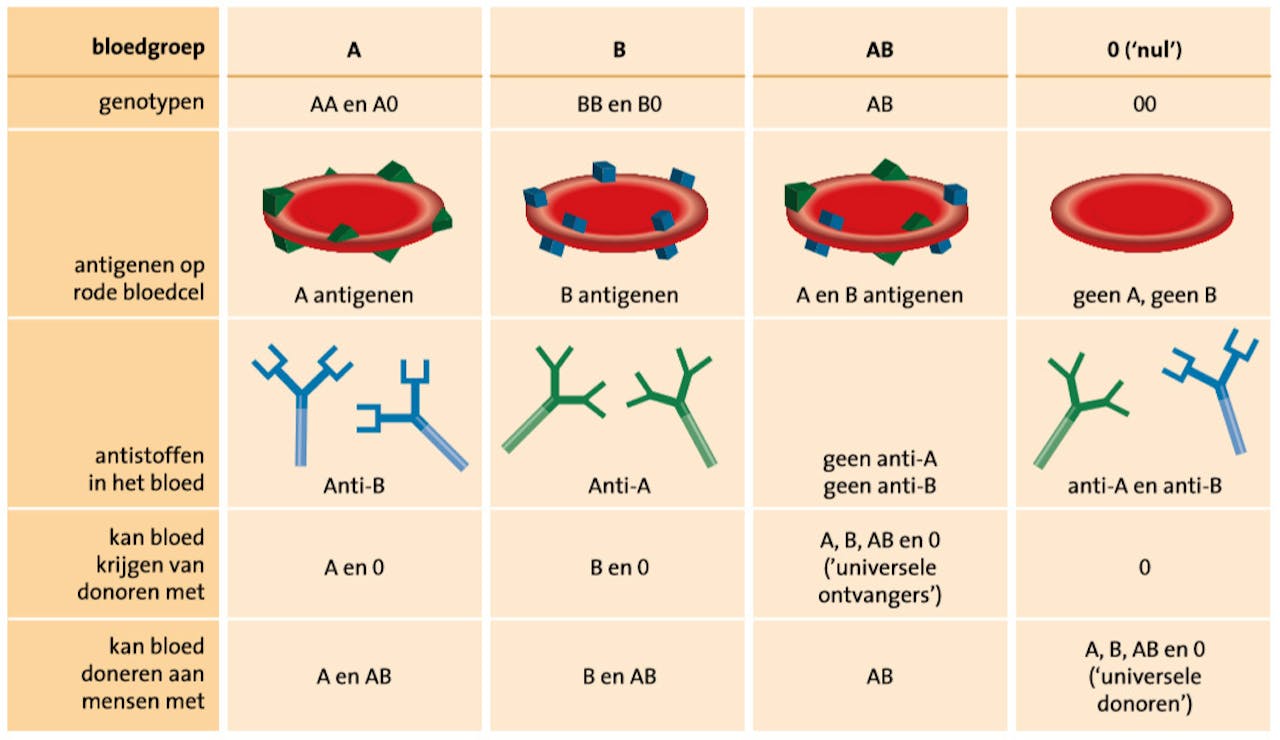
Er zijn zo’n 400 verschillende bloedgroepen bekend, waaronder de bekende A, B, AB, 0 (nul) en de rhesusfactor. Andere bloedgroepen zijn bijvoorbeeld de Kell-, Duffy-, en Lutheranbloedgroep. Bloedgroepen worden bepaald door verschillen in suiker- of eiwitstructuren op de celmembraan van rode bloedcellen. Deze structuren aan de buitenkant van rode bloedcellen kunnen bij een bloedstransfusie door de ontvanger als lichaamsvreemd worden herkend.
Iedere structuur vervult een functie voor de cel. De eiwitten van de Lutheranbloedgroep zorgen er bijvoorbeeld voor dat de rode bloedcel aan andere cellen kan hechten. Soms kan het een voordeel zijn om een bloedgroep niet te hebben.
Zo gebruikt een malariaparasiet het eiwit van de Duffy-bloedgroep om zich in een rode bloedcel te nestelen. Europeanen hebben vrijwel allemaal een vorm van Duffy. In Afrika heeft 40 tot 60 procent van de mensen deze bloedgroep helemaal niet. Zij lopen veel minder kans om malaria te krijgen.
Afweerreactie
Bij een transfusie wordt de bloedontvanger standaard op AB0 en de rhesusfactor getest. Bij deze bloedgroepen komen namelijk de meest heftige, soms dodelijke afweerreacties voor. Dat komt door in het lichaam aanwezige antistoffen die het donorbloed met een afwijkende bloedgroep afbreken meteen nadat het via een transfusie in het lichaam is gekomen. Daardoor krijgt men en te weinig bloed en moet het lichaam de afbraakproducten verwerken.
Behalve AB0 en rhesusfactor zijn er nog tientallen andere bloedgroepen bekend die een transfusiereactie kunnen opwekken. De bloedbank Sanquin zoekt daarom eerst uit tegen welke bloedgroepen iemand antistoffen heeft gevormd, om het meest geschikte donorbloed vast te stellen.
Uniek voor Nederland is dat voor bijna 280.000 donoren is uitgezocht tot welke tweeëntwintig bloedgroepen die bij een bloedtransfusie het afweersysteem kunnen activeren, zij behoren. Mensen met het hoogste risico op antistofvorming krijgen zo het veiligste bloed.
Afweer bij zwangerschap
Bij zwangerschap kan de rhesusfactor tot complicaties leiden. Als een rhesus D-negatieve vrouw zwanger is van een rhesus D-positief kind, kan de moeder antistoffen aanmaken tegen de bloedgroep van het kind. Dat gebeurt in de meeste gevallen pas tijdens de geboorte wanneer het bloed van het kind in aanraking komt met de bloedbaan van de moeder.
De antistoffen blijven in het bloed van de moeder aanwezig. Als het volgende kind ook rhesus D-positief is, breken de reeds aanwezige antistoffen van de moeder die de placenta kunnen passeren, de rode bloedcellen van het kind af. Het (ongeboren) kind kan hierdoor ziek worden, soms zelfs zo ernstig dat een bloedtransfusie in de baarmoeder nodig is. Ongeveer 15% van de Nederlandse inwoners zijn RhD-negatief. Dit komt neer op zo’n 27.000 zwangeren per jaar.
Sanquin kan met DNA geïsoleerd uit het bloedplasma van de zwangere vrouw de bloedgroep van het ongeboren kind vaststellen. Ook worden de antistoffen geïdentificeerd die de moeder maakt. Door vervolgens te bepalen hoe krachtig die antistoffen zijn en hoe groot de kans is dat de antistoffen van de moeder het bloed van de foetus afbreken, kan worden gekozen voor een meer of minder intensief zorgtraject van de aanstaande moeder. Dankzij deze techniek hoeven jaarlijks ruim 11.000 zwangere vrouwen geen anti-D-prik meer te krijgen. Sinds 2011 worden zwangeren in Nederland gescreend voor deze ‘foetale RhD-typering’.
Bloedplaatjes en afweer
Kankerpatiënten zijn vaak langere tijd afhankelijk van donorbloed. Met name bloedplaatjes-transfusies zijn nodig om bloedingen te voorkomen. Sommige mensen maken antistoffen aan tegen HLA-kenmerken van de donorbloedplaatjes. Hierdoor kunnen donorbloedplaatjes snel worden afgebroken. In dat geval moet men dan bloedplaatjes krijgen van een donor met eenzelfde HLA-typering.
Helaas is het zeer moeilijk om voor iedereen de juiste bloedplaatjes te vinden. Er zijn vele duizenden verschillende HLA-typeringen. Uit recent onderzoek blijkt nu dat bloedplaatjes van bepaalde donoren zo weinig HLA-eiwitten bevatten, dat ze niet door de antistoffen worden afgebroken. Hierdoor wordt het aantal mogelijke bloedplaatjesdonoren voor deze mensen ineens een stuk groter.
Wanneer deze resultaten door verder onderzoek zijn bevestigd, kan dit snel in de praktijk toegepast worden. Deze ontdekking is wereldwijd van belang. In veel andere landen werkt men met meerdere, ongekoppelde donorbestanden, waardoor het nóg lastiger is om een geschikte HLA-donor te vinden.
Verschil in afweerreactie
Acht procent van mensen die meerdere bloedtransfusies nodig hebben, maakt antistoffen aan tegen de meest voorkomende bloedgroepen. Dit overkomt vooral kankerpatiënten of mensen met afwijkingen aan de rode bloedcellen, zoals sikkelcelanemie. Als zij daarnaast een infectie met bacteriën of virussen hebben, lopen zij extra risico. Daarbij hangt het sterk af om welk soort bacterie het gaat.
Mensen die afweeronderdrukkende medicijnen gebruiken of een verzwakte afweer hebben, blijken juist minder risico te hebben op het aanmaken van antistoffen tegen donorbloed. Dat geldt bijvoorbeeld voor patiënten met leukemie van wie het afweersysteem is verzwakt door chemotherapie. Mensen bij wie de milt is verwijderd, het orgaan dat het bloed filtert op zoek naar afwijkende cellen zoals bacteriën, lopen ook minder risico. Al deze kennis helpt om beter in te schatten welk bloed iemand nodig heeft.

